心房細動についてのお話
1.心房細動とは|2.疫学|3.心房細動の分類|4.心房細動の原因
5.心房細動の合併症|6.心房細動の検査|7.心房細動の治療
1.心房細動とは
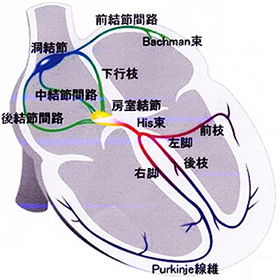
図1
心房細動は、日常の診療で見かける、最も割合の多い頻脈性不整脈です。通常心房は、洞結節から1分間に50〜100回の割合で興奮刺激が発生し、房室結節、ヒス束、脚、プルキンエ繊維を介して、心室を興奮させ、全身に血液を送っています(図1)。
心房細動では、その文字通り心房が1分間に350〜600回と細かく速く震える様に動き、心房の収縮と拡張ができなくなる不整脈です。
心電図では、f波と呼ばれる小さな波の後に、心室の興奮を示すQRS波が不規則に来ます(図2)。
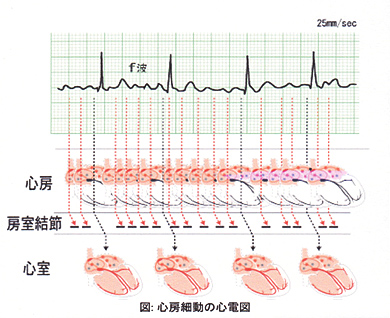
図2
以前は絶対性不整脈といわれていました。房室結節で興奮は減弱されますが、脈拍が増え、脈の間隔がバラバラになり、動悸や胸部不快感を認めるようになります。また、心房収縮がなくなり、左心室の拡張期に十分な血液を満たすことができなくなり、左心室から拍出される血液も減少し、息切れや吐気、意識が遠くなることがあります。この状態が持続すると、心不全になる可能性が高くなります。
2.疫学
心房細動自体は、致死的な不整脈ではありませんが、生活の質(QOL)を変えてしまう、脳梗塞(心源性脳塞栓)の原因となります。
2003年に行われた、40歳以上の定期健診を基に、日本循環器学会の疫学調査では、加齢に伴いその発生頻度が上昇し、70歳台で男性3.44%、女性1.12%、80歳以上では男性4.43%、女性2.19%%の人が、この不整脈にかかっているといわれています。欧米での研究では、時代とともに新規発症が増加していることが判明しています。
我が国も高齢化社会に伴い、80歳台の約10%の人が心房細動を発症しているといわれています。
3.心房細動の分類
心房細動は、7日以内に自然停止する発作性心房作動と、7日以上自然停止せず、電気ショックや抗不整脈薬で洞調律に除細動される持続性心房細動と、電気ショックや抗不整脈薬で洞調律に除細動ができなかった永続性心房細動に分類されます。持続性心房細動と永続性心房細動を合わせて、慢性心房細動とよばれています。
当初は一過性であった心房細動であっても、放置しておくと心房細動発作が頻繁となり、次第に慢性心房細動に移行し、正常洞調律に回復しにくくなります。
4.心房細動の原因
心房細動の原因は、加齢のほかに高血圧症が最も多く、その他に僧房弁狭窄症等の心臓弁膜症や狭心症・心筋梗塞等の虚血性心疾患や拡張型心筋症や肥大型心筋症などの心筋疾患があり、心房に負荷がかかっている状態のほか、呼吸器疾患や甲状腺疾患などにも合併します。高血圧症を含めた基礎疾患がなく、明らかな原因疾患のない人にもみられ、孤立性心房細動と言われています。我が国では、心房細動の基礎疾患としての虚血性心疾患の割合は、欧米に比べ低くなっています。
心房細動発症の危険因子としては、男性では年齢、虚血性心疾患、弁膜症、飲酒があり、女性では、年齢、弁膜症が挙げられます。ほかに喫煙、過労、ストレス、暴飲暴食、睡眠不足など生活習慣も原因であるといわれております。発作性心房細動の男性では、飲酒後の夜に心房細動を発症し、受診する例を多く経験しました。また、身長や肥満も危険因子とされており、時代とともに身長が高くなる傾向があり、心房細動の有病率が高くなることが推測されます。
5.心房細動の合併症
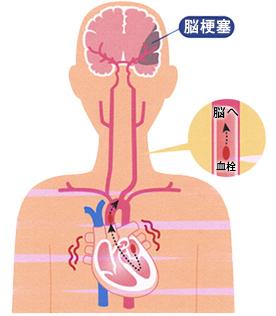
図3
心房細動では、自覚症状の乏しい例も認め、軽度の不整脈と思われがちですが、心房細動が48時間以上持続すると、心房内、特に心耳に血液の流れがよどみ、血液の塊である血栓ができやすくなります。特に左心房(左心耳)でできた血栓がはがれると、血栓が頸動脈を経由して脳に移動し、脳の主要な動脈(脳動脈)を閉塞させ、脳梗塞を引き起こします(図3)。
脳梗塞発症原因の約30%が心房細動由来といわれています。動脈硬化が原因である、ラクナ梗塞やアテローム血栓脳梗塞に比べ、心房細動が原因となる脳梗塞(心源性脳塞栓)の場合は比較的太い脳動脈で発症し、他の脳梗塞に比べ範囲が大きく、手足の麻痺や言語障害等の重篤な症状を呈します。福岡県の久山町研究では、心房細動由来の脳梗塞(心源性脳塞栓)は、ラクナ梗塞やアテローム梗塞にくらべ、5年生存率が低いことが判明しています。心房細動患者13,559人を対象とした、最近の海外の報告によると、脳梗塞を発症した患者の平均生存期間は1.8年間でした。これに対して脳梗塞非発症患者の平均生存期間は、5.7年間と3倍以上の差がありました。心房細動による脳梗塞は、重篤な脳梗塞といわれております。
6.心房細動の検査
(1)12誘導心電図(体表面心電図)検査で心房細動があるのかをスクリーニングします。ただし発作性心房細動や持続性心房細動でも7日以上の経過後に自然停止し、洞調律に改善されている場合は心房細動陰性となってしまいます。
動悸等の自覚症状を認める場合は、
(2)ホルター心電図(24時間持続心電図)検査を行い、長時間にわたって心電図を記録することができ、心拍数の変化、動悸の自覚と心電図変化の関係や、心房細動の発症時間(日中か夜間か)等を確認でき、心房細動の診断、評価、治療効果の判定にも有用です。
さらに
(3)心エコー検査(心臓超音波検査)を施行し、心臓(心房、心室)の断面図 をリアルタイムで表示し、拡大の有無や、血流量や圧格差、血流のよどみ(モヤモヤエコー像)、弁膜症の有無程度を評価します。(4)胸部レントゲンや採決検査を行い、心拡大、胸水の評価や、心房細動の基礎疾患の有無を評価します。以上の検査は、当クリニックでも可能です。
更なる検査としては、不整脈専門医が在籍する病院での
(4)電気生理学検査があります。頸部の静脈や鼠蹊部からの動脈、静脈から電極カテーテルといわれる管を心臓に挿入し、心臓内部の電気現象を記録したり、心臓内部から電気刺激を加え、心房細動を誘発したり、原因箇所の同定を行います。診断が確定したならば、高周波カテーテルアブレーション(心筋焼灼術)により治療を行います。
7.心房細動の治療
1)抗凝固療法
心房細動の治療の第一選択は、薬物療法です。48時間以上持続する心房細動では、心房内に血栓ができやすくなり、この血栓が脳や手足に運ばれ血管がつまり、脳であれば脳梗塞(心源性脳塞栓)を発症します。心房細動のない人に比べ、心房細動患者では、脳梗塞の発症の危険性が5倍高くなると、アメリカでは報告されています。脳梗塞の原因となる、心房細動に由来する血栓予防が重要です。
以前より心房細動の抗凝固療法としては、ワーファリンが用いられています。ワーファリンは、脳梗塞発症を68%減少させます。しかし、ワーファリンは治療域が狭く、頻回の血液検査(プロトロンビン時間)が必要な上、内服開始から効果がでるまでの時間が遅く、他の薬剤や食物と相互に影響したり、頭蓋内出血を起こしたりします。ワーファリンはビタミンK由来の凝固タンパク質産生を抑制するため、ビタミンK含有の多い食品(納豆、クロレラ、青汁等)は控えなければなりません。
近年ワーファリンに代わる、新規抗凝固薬(NOAC)が使用できるようになりました。NOACがワーファリンより優れる点として、以下のことが挙げられます。
- 作用発現までの時間が早い(2-3時間)。
- 作用持続時間が短い。
- 他の薬剤や食物との相互作用が少ない。
- 頭蓋内出血の危険性が少ない。
- 頻回な採血検査の必要がない。
但しNOACは、薬剤により異なりますが、ある程度の腎排泄性を持つため、腎障害のある患者様には、容量調節が必要となります。ワーファリンにはケイツー(ビタミンK)という、ワーファリンによる抗凝固作用を中和する薬剤がありますが、NOACの抗凝固作用を中和する拮抗薬は開発中であり、現時点では使用できるものはありません。NOACはワーファリンに比べ、重篤な出血の危険性は少ないですが、消化管出血の危険性は高いことが報告されています。
心房細動の治療は、薬物療法と非薬物療法があります。
2)薬物療法
心房細動を有し、症状を認める患者には、薬物療法が第一選択となります。薬物療法には、レートコントロールとリズムコントロールという方法があります。
(1)レートコントロール
頻脈の脈拍数を抑えると、自覚症状が軽快することがあります。レートコントロールと は、心房細動のまま頻脈の心拍数を遅くなりすぎない程度に減らす治療法です。そのためには房室結節の伝導を抑制する薬剤を使用します。自覚症状の軽減を急ぐときには、ジギタリスやカルシウムチャネル遮断剤の点滴静脈注射を行います。経口薬としては、ジゴキシン、ベラパミル、ジルチアゼム、β遮断剤が使用されます。但しWPW症候群に心房細動を合併した、偽性心室頻拍に対しては禁忌となります。
(2)リズムコントロール
心房細動を除細動(洞調律へ戻す)し、洞調律を維持する治療法です。心房細動の除細動には、抗不整脈薬の静脈注射や内服、電気ショック(直流除細動)が行われます。電気ショックは心機能が低下していたり、薬剤が無効の場合や、除細動を急ぐときに用いられます。薬物療法では完治が期待できず、洞調律維持には抗不整脈薬の継続的内服予防が必要となります。薬剤には多かれ少なかれ副作用を有します。抗不整脈薬の一部には、負の変力作用を有する薬剤があり、心機能低下の危険性もあります。また腎障害や肝障害を有する患者様では、抗不整脈薬の選択に慎重にならなければなりません。
3)非薬物療法
薬物療法による完治は期待できません。非薬物療法とは、薬物投与で心房細動を抑制するだけではなく、その他の方法を使って治療するもので、高周波カテーテルアブレーション(心筋焼灼術)や心臓外科治療(メイズ手術)、ペースメーカー治療があります。
(1)高周波カテーテルアブレーション(心筋焼灼術) (図4)
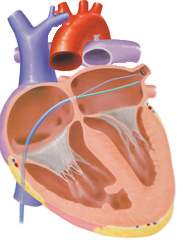
図4
現在頻脈性不整脈の治療として第一選択されるのが、高周波カテーテルアブレーシ(心筋焼灼術)であり、実施施設が増えています。数本のカテーテルという管を心臓内に挿入し、心臓の異常な興奮部位を同定し、ピンポイントで異常心筋部位を50-55度の熱でタンパク凝固させ、絶縁させる治療です。心房内での異常興奮のほか、頻脈性心房細動の多くが、肺静脈(肺と左心房をつなぐ血管)を起源とした期外収縮が引き金になっていたり、肺静脈内の頻拍が左心房内へ伝わって心房細動が生じることがわかっています。高周波カテーテルアブレーションでは、この原因となる異常興奮部位をピンポイントに焼灼したり、肺静脈を隔離し、肺静脈内からの期外収縮や頻拍が心房まで届かないようにします。高度の左心房拡大がなく、高度の左心機能低下がなく、重症肺疾患をもたない、薬物治療抵抗性の自覚症状のある発作性心房細動が良い適応となります。慢性心房細動でも高周波カテーテルアブレーション治療はおこなわれますが、1回の治療では根治できず、数回の治療を要することもあります。
(2)心臓外科治療(メイズ手術)
メイズ(maze)とは、迷路のことで、心房の筋肉をメスや高周波カテーテルアブレー ションで迷路のように切開し縫合し、不整脈の回路を離断し、不整脈が起こらないようにする手術です。開胸手術を要するため、単独治療としては行われず、心臓弁膜症治療(弁形成術や弁置換術)と同時に行われます。
(3)ペースメーカー治療
徐脈性不整脈と心房細動を合併している患者様に行われる治療です。ペースメーカーはVVI(R)という非生理的ペースメーカーよりAAI(R)やDDD(R)といった生理的ペースメーカーの方が、心房細動発症の予防効果があるとされています。但し徐脈頻脈性の慢性心房細動には、VVI(R)が使用されます。
心房細動は高齢化社会に伴い、患者数の増加が予想されています。心房細動患者様のなかには、自覚症状を認めない患者様もいます。早期に心房細動を発見するために、年に1回は心電図検査をすることが重要です。特定健診等を利用し、心房細動や成人病の早期発見が大切です。脳梗塞予防のため、年齢や心不全や高血圧、糖尿病の有無と脳梗塞の既往等を点数化(CHADS2スコア)により脳梗塞リスクの評価を行います。この点数が高いほど、脳梗発症リスクが高く(表1)、1点以上の患者様は新規抗凝固薬(NOAC)の内服を考慮する必要があります。

表1
適切な運動が認知症や糖尿病、癌発症を抑制するとの報告があります。心房細動に関しても、女性において、適度な運動が心房細動発症を抑制するとの海外での報告があります。また魚に含まれるDHA(ドコサヘキサエン酸)が、心房細動発症を減らしたとの報告もあります。魚の摂取や、定期的な運動が勧められます。但し心臓病の患者様では、主治医(循環器専門医)と相談し運動療法を日常生活に取り入れていくのが安全です。
是非心電図検査を行い、心房細動を含む不整脈を認めましたなら、循環器専門医を受診し精査を行い、必要なら治療を行い、脳梗塞等の合併症を予防することが、健康寿命を延ばす一因と思われます。








